About dementia
Nasz mózg w sposób naturalny zmienia się w starości.
Te zmiany możemy określić dwoma słowami: jest wolniejszy.
Wolniej przetwarza informacje z zewnątrz (czyli to co widzi, słyszy, czuje węchem, smakiem i dotykiem), wolniej reaguje i wolniej akceptuje zmiany.
A to oznacza, że w wieku 80. lat nadal jesteśmy w stanie uczyć się języków obcych lub innych nowych rzeczy z tym, że nasz mózg będzie się uczył wolniej. Ale się nauczy!
A zatem, jakie są normalne i częste zmiany, gdy zaczynamy się starzeć?
- Zmiany kognitywne/poznawcze: to, jak się uczymy i jak rozumiemy świat - zmniejsza się prędkość przetwarzania informacji przez mózg (wolniej myślimy i kojarzymy – „jak ona miała na imię?”), zmniejsza się nasza elastyczność (trudniej zaakceptować zmiany), są większe trudności w uczeniu się nowych rzeczy i potrzeba wielu powtórzeń (ale się uczymy).
- Zmiany motoryczne: wolniej reagujemy, słabną mięśnie, stawy są sztywniejsze, mniejsza wytrzymałość, mniejsze rezerwy, większe obawy przed upadkiem.
- Zmiany wzrokowe: nasze pole widzenia się zawęża i tak zwanym „kątem oka” widzimy o 45 stopni mniej niż w wieku 20 lat. W starości widzimy mniej niż kiedyś. Okulary leczą oko, pomagają nam widzieć ostrzej, bliżej lub dalej, ale za pole widzenia odpowiada nasz mózg, A konkretnie płat potyliczny z tyłu głowy. Widzimy mózgiem.
- Zmiany emocjonalne: mamy częstsze incydenty depresyjne, częstsze incydenty niepokoju, w stresie - zmiany nastroju, przy niektórych lekach – skutki uboczne wpływające na stany emocjonalne.
Demencja dotyczy ludzi na całym świecie i nigdy nie jest naturalną częścią starzenia się.
Nie jest też jedną konkretną chorobą. To zespół wielu objawów, które pojawiają się, gdy choruje nasz mózg. A to wpływa na zmiany osobowości, zachowanie, podejmowanie decyzji i wykonywanie codziennych czynności.
Czasem demencję powoduje konkretna choroba. Są jednak sytuacje, kiedy mówiąc o przyczynie demencji, nie używa się słowa "choroba", lecz "zwyrodnienie" lub "zespół". Obecnie uważa się, że istnieje ponad 100 przyczyn demencji, tzw. "form" lub "typów" demencji. Najczęstszą formą demencji jest choroba Alzheimera.
Dziedziną medycyny, która zajmuje się diagnostyką i łagodzeniem objawów różnych form demencji jest neurologia.
Zobacz 10 faktów o demencji wg Światowej Organizacja Zdrowia (WHO).
WAŻNE! Demencja starcza jest nieaktualnym terminem, który był używany wtedy, kiedy myślano, że utrata pamięci i inne zaburzenia poznawcze to naturalna część starzenia się, a nie efekt zmian w chorującym mózgu.
Nie ma żadnej.
W języku polskim używa się dwóch terminów: "demencja" i "otępienie".
To synonimy, jak "samochód i auto" lub "żona i małżonka".
Specjaliści posługują się wieloma innymi synonimami:
- neurodegeneracje/choroby neurodegeneracyjne
- otępienia/choroby otępienne
- demencje/choroby demencyjne
- zaburzenia neuropoznawcze/choroby neuropoznawcze
WAŻNE! "Demencja starcza" i "otępienie starcze" to również synonimy. Oba terminy są nieaktualne i nie powinny być używane do określania normalnego procesu starzenia się. Również niewłaściwe jest stawianie diagnozy "demencja starcza" lub "otępienie starcze". Oznacza to tylko, że jest poważny problem zdrowotny, ale bez wskazania przyczyny.
Alzheimer to nazwisko lekarza, który sto lat temu jako pierwszy opisał objawy chorobowe u swojej pacjentki. Dzisiaj nazywamy je chorobą Alzheimera.
Słowo "Alzheimer" stało się stygmatem i synonimem zaburzeń pamięci na całym świecie. Przy okazji także symbolem starości. I to nasz największy problem.
Zaledwie kilka lat temu, w 2014 roku, po raz pierwszy - publicznie - głos zabrali twórcy dwóch nowych organizacji pacjenckich. Australijczycy i Amerykanie, chorujący na chorobę Alzheimera i inne formy demencji rozpoczęli kampanię społeczną, która ma kluczowy wpływ na dotychczasową edukację o chorobie Alzheimera. Dołączyli do nich Anglicy, Irlandczycy i Szkoci. Wszystkich łączy choroba, na którą nie mamy leku i język angielski.
Ich aktywność wpłynęła na zmiany w zawartości stron internetowych Światowej Organizacji Zdrowia (WHO), największej organizacji wsparcia na świecie Alzheimer's Disease International, Parlamentu Europejskiego. O krok dalej poszła największa australijska pozarządowa organizacja Alzheimer Australia, która w 2017 roku zmieniła swoją nazwę na Dementia Australia.
Na odbywającej się co dwa lata konferencji organizowanej przez Alzheimer's Disease International, która gromadzi specjalistów z całego świata, ogłoszono specjalne wytyczne językowe.
Główne zasady konferencji ADI w Chicago w 2018 r:
"Prosimy o używanie następujących zwrotów, gdy mowa o demencji:
- Demencja
- Choroba Alzheimera i inne formy demencji
- Forma demencji
- Rodzaj demencji
- Objawy demencji
Prosimy o nie używanie następujących zwrotów, gdy mowa o demencji:
- Choroba dementywna
- Dementywny
- Dolegliwość
- Demencja starcza
- Skleroza
DLACZEGO? Należy podkreślać, że demencja to termin-parasol określający wiele objawów oraz, że istnieje wiele form demencji, każda ze swoją własną przyczyną. Demencja starcza jest nieaktualnym terminem, który był używany wtedy, kiedy myślano, że utrata pamięci i inne zaburzenia poznawcze to naturalna część starzenia się, a nie efekt specyficznych nieprawidłowości w mózgu."
Pełny tekst wytycznych w języku angielskim znajdziesz tutaj.
WAŻNE! Choroba Alzheimera to nie są problemy z pamięcią. W chorobie Alzheimera choruje cały mózg.
Od 2014 r. wszystkie największe organizacje wsparcia na świecie, zajmujące się edukacją o demencji, podają statystyki w podziale na różne formy demencji.
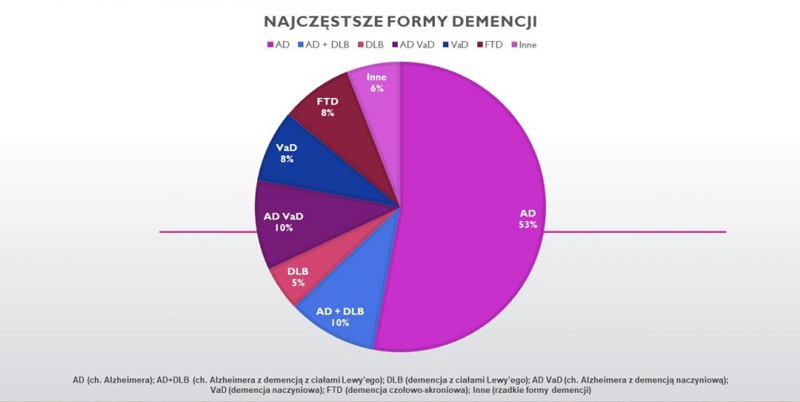
Najczęstsze formy demencji to:
- choroba Alzheimera - ang. Alzheimer's disease
- demencja z ciałami Lewy'ego (inaczej: otępienie z ciałami Lewy'ego) - ang. dementia with Lewy bodies
- demencja naczyniowa (inaczej: otępienie naczyniowe/naczyniopochodne) - ang. vascular dementia
- demencja czołowo-skroniowa (inaczej: otępienie czołowo-skroniowe) - ang. fronto-temporal dementia
To prawda, że najważniejszym ryzykiem zachorowania na jakąś formę demencji (otepienia) jest podeszły wiek.
Najczęściej chorujemy po 65. roku życia, ale zachorować możemy wcześniej, nawet w wieku lat 40 i 50.
Istnieją rzadkie formy demencji, które dotykają jeszcze młodszych ludzi.
Początkowe objawy nie muszą być związane z pamięcią, mogą mieć zupełnie inny charakter:
- Prowadzenie auta - np. powtarzające się kolizje lub wypadki, liczne mandaty, niebezpieczne manewry nie wynikające z sytuacji na drodze. Problemy mogą pojawiać się, gdy jest korek, remont, objazd lub pasażerowie, co zwykle się nie zdarza. Sytuacja wraca do normy, gdy utrudnienia ustają. Ale potem znowu się powtarzają.
- Liczenie i zarządzanie pieniędzmi - np. nieuzasadnione zakupy, podwójne, nieopłacone rachunki, pożyczki, kredyty, wypłaty z konta i nie wiadomo, co się stało z gotówką
- Uczenie się nowych rzeczy - mimo starań, nie jest to możliwe (np. nowa instrukcja, nowy przepis, nowa rutyna - jak zmiana diety)
- Czytanie - sama umiejętność przeczytania OK, ale jest problem ze zrozumieniem treści
- Nagłe i niespodziewane zmiany zachowania nieadekwatne do sytuacji - np. spada poduszka z kanapy i to wywołuje furię
- Nieregularność w przyjmowaniu leków lub całkowita odmowa
- Te same czynności powtarzane kilkukrotnie w ciągu dnia, powtarzające się pytania o to samo
- Rozwiązywanie problemów, myślenie przyczynowo-skutkowe - jest inaczej niż kiedyś
- Zmiany osobowości
- Niechęć do dotychczasowych zajęć, hobby, znajomych
Większość takich sytuacji zdarza się każdemu z nas. Jeżeli jednak, kiedyś tak nie było, a teraz się powtarza i staje schematem należy szukać pomocy. Wczesna diagnoza to największa szansa na zachowanie jakości życia.
Istnieją schorzenia, które mogą dawać identyczne objawy, ale możemy je skutecznie leczyć i całkowicie wrócić do formy. Takie objawy obserwujemy w depresji, przy obniżonym poziomie wit. D i wit. z grupy B, w chorobach tarczycy, w skutkach ubocznych leków i wielu innych schorzeniach.
WAŻNE! Bywa, że takie objawy widzisz u swojego bliskiego, ale podczas wizyty u lekarza on nie może ich potwierdzić, ponieważ w badaniu ich nie widać.
Możesz lekarzowi pomóc. Nagraj telefonem krótki film i pokaż to podczas wizyty. Jeżeli twój bliski ma świadomość, że dzieje się coś niepokojącego i wyraża zgodę na to, żebyś nagrał jego zachowanie, sprawa jest prosta.
Czasem jednak, mózg który doświadcza zmian nie wie, że ma kłopoty (nosi to nazwę anozognozja, z języka greckiego "brak świadomości choroby"). Wg badaczy ma to związek z uszkodzeniami przedniej części mózgu po prawej stronie. Krótko mówiąc - kiedy coś takiego ma miejsce, nie możemy wiedzieć, że chorujemy.
W takiej sytuacji - z zachowaniem szacunku i godności dla tego, kto choruje - pokaż lekarzowi film przed wizytą. Będzie mógł przeanalizować i porównać to nowe zachowanie twojego bliskiego z tym, co się dzieje w gabinecie podczas badania.
Alzheimer to nazwisko lekarza, który 100 lat temu pierwszy raz opisał dziwną chorobę swojej 50. letniej pacjentki. Wtedy narzędzia diagnostyczne prawie nie istniały. Po śmierci pacjentki obejrzał jej mózg pod mikroskopem i opisał to wszystko, jako "chorobę niepamiętania". I miał rację, jego pacjentka nie pamiętała.
Dzisiaj rozwój radiologii i neurologii pozwala zajrzeć do mózgu żywego człowieka. I o chorobie wiemy daleko więcej niż dr Alzheimer. Dowiedzieliśmy się, dlaczego jego pacjentka nie pamiętała.
Choroba Alzheimera (czytaj: alc - hajmera), to najczęstsza przyczyna demencji (otępienia). Niebywale poważna i skomplikowana sprawa. Pojawia się podstępnie i na początku nie widać objawów. Mózg już choruje, ale nie ma to wpływu na nasze zachowanie. Ten stan jest największym wyzwaniem dla badaczy - jak "złapać" chorobę na tym etapie i nie dopuścić do rozwoju objawów.
Tego jeszcze medycyna nie potrafi i z biegiem czasu choroba uszkadza mózg na tyle poważnie, że on przestaje sobie radzić. Na czym te uszkodzenia polegają? Choroba niszczy tkankę mózgową, mózg dosłownie robi się mniejszy. Robią się w nim dziury.
Choroba Alzheimera wywołuje zmiany w różnych miejscach w mózgu, stąd wiele różnych problemów. Najpierw atakuje mózg w miejscu, którego zadaniem jest "zapisywanie" nowych wydarzeń z życia. Mówiąc inaczej, teraz nie może ich "nagrać", choroba blokuje mu miejsce na dysku.
Co to oznacza?
Na stałej trasie do sklepu, jedziesz obok nowej budowy i mówisz do swojego partnera obok "Zobacz, znowu coś budują". On się zgadza, faktycznie, znowu coś budują. Po kilku lub kilkunastu dniach, znowu jedziecie tą trasą, budowa nadal trwa. Ty mówisz "Zobacz, znowu coś budują". Twój partner lekko zdziwiony mówi "no, budują, budują i skończyć nie mogą". Za trzecim razem przejeżdżacie obok tej samej budowy i ty mówisz "Zobacz, znowu coś budują". Tym razem, twój partner nic nie mówi, dojeżdżacie na miejsce, parkujesz i słyszysz "Czy ty za każdym razem, musisz mi mówić, że tam znowu coś budują? Przecież ja to wiem i widzę!". No właśnie w tym rzecz. On/ona widzi i wie, jej mózg "nagrał" to na dysk już za pierwszym razem. Ma tę informację i wie, że ta budowa tam będzie, zanim tam dojedziecie.
Ten proces nie zachodzi w mózgu, który choruje na chorobę Alzheimera. On nie "nagrywa" nowych rzeczy. I kiedy widzi budowę, to za każdym razem widzi ją po raz pierwszy. Więc ty za każdym razem komentujesz to po raz pierwszy. To naczelny problem i fenomen choroby Alzheimera jednocześnie.
Gdyby tylko na tym się kończyło, nauczylibyśmy się z tym żyć. Ale proces chorobowy jest o wiele bardziej skomplikowany, bo atakuje kolejne obszary:
- część odpowiedzialną za orientację w czasie, czyli: nie możesz podać dzisiejszej daty, nie możesz rozpoznać bliskich, nie możesz ocenić, czy dom, w którym mieszkasz od 30 lat to twój własny. Demencja zabiera cię w różne epizody z życia albo etapy w życiu i nie masz nad tym żadnej kontroli.
- twój wewnętrzny GPS, czyli: możesz pójść do sklepu, ale nie możesz z niego wrócić, bo mózg nie może wykonać odwrotnych obliczeń
- centrum wzrokowe (które mamy z tyłu głowy, w płacie potylicznym), a to oznacza, że na wczesnym etapie zmian widzisz jak przez maskę do nurkowania, potem jak przez lornetkę aż w końcu jak przez lunetę. Jednym słowem, widzisz coraz mniej.
- część odpowiedzialną za rozumienie i mówienie, czyli: nie możesz zrozumieć, co inni do ciebie mówią; potem sam nie możesz mówić
- część odpowiedzialną za kontrolę emocji, zachowań, opinii i wnioskowania: czyli robisz rzeczy, których nigdy wcześniej byś nie zrobił, mówisz rzeczy, których nigdy wcześniej byś nie powiedział
- część odpowiedzialną za poruszanie się i rozpoznawanie bólu: czyli nie możesz samodzielnie wstać, usiąść, przemieścić się. Twój organizm czuje ból, ale mózg nie może określić, że ten problem który czuje, nazywa się ból, jakie to miejsce i jak mocno boli. To oznacza, że możesz złamać nogę i chodzić na niej trzy dni. Twoje zachowanie na pewno się zmieni, bo ludzki organizm musi być wolny od ostrego bólu, żeby funkcjonować.
Jeśli zachorujesz lub chorujesz na chorobę Alzheimera, to masz demencję z jej powodu. Demencję, czyli zespół wielu objawów, które zmieniają dotychczasowe życie.
Nowe objawy pojawiają się zazwyczaj co 6-12 miesięcy. Objawy u osób starszych mogą różnić się od tych u osób młodszych (patrz demencja o młodym początku)
WAŻNE! Możesz mieć demencję, ale przyczyną nie musi być choroba Alzheimera.
Mówi się też otępienie naczyniowe lub naczyniopochodne.
Z powodu niedrożności naczyń krwionośnych do niektórych miejsc w mózgu krew nie dociera i tam komórki nerwowe giną. Mamy udar. Czasem jest on tak mały, że możemy nawet o tym nie wiedzieć. Kiedy jednak takich małych udarów jest więcej, to nasze zachowanie się zmienia. Mózg zaczyna działać nieprawidłowo, bo fizycznie robi się go mniej. Możemy mieć jeden większy udar, a po nim zaczną chorować inne naczynia w innych częściach mózgu.
W tej formie demencji zmiany zwykle są nagłe, inaczej niż w chorobie Alzheimera. Ale nie muszą być wielkie. Objawy są bardzo różne, w zależności od miejsca uszkodzeń. Znowu inaczej niż w chorobie Alzheimera, gdzie jest dość przewidywalny schemat zmian (najpierw zawodzi "nagrywanie" i komunikacja językowa).
To zmienna forma demencji. Wiele dni może przebiegać bezobjawowo, a przez następne będziesz podejmował nieracjonalne decyzje, miał kłopoty z logicznym myśleniem. I potem znowu wydaje się, że jest OK. I znowu zmiana.
Demencji naczyniowej towarzyszy bardzo duża zmienność nastrojów. Nie wiadomo skąd i kiedy.
Uszkodzenia mózgu w tej formie demencji są powodowane przez zbyt małą ilość krwi, a więc tlenu i składników odżywczych, które do niego nie docierają.
WAŻNE! Demencja naczyniowa bardzo często występuje w duecie z innymi.
Demencje ciał Lewy'ego (ang. Lewy Body Dementias, LBD) to dwie jednostki chorobowe:
- demencja z ciałami Lewy'ego (ang. Dementia with Lewy bodies, DLB)
- demencja w przebiegu choroby Parkinsona (ang. Parkinson's Disease Dementia, PDD)
Bardziej powszechna jest tylko choroba Alzheimera. Jak mówi wielu lekarzy i badaczy, demencja z ciałami Lewy'ego umknęła medycynie. Jest najczęściej nie diagnozowana jako zmiana neurodegeneracyjna w ogóle (czyli diagnozowana jako choroba psychiczna), albo rozpoznawana jako choroba Parkinsona i/lub choroba Alzheimera. Nic zresztą dziwnego, bo ma wiele podobieństw.
O demencji z ciałami Lewy'ego zrobiło się głośno po śmierci Robina Williamsa z pamiętnej komedii "Pani Doubtfire". W 2016 roku, dwa lata po śmierci aktora, jego żona napisała list do Amerykańskiej Akademii Neurologii (American Academy of Neurology). Zatytułowała go "Terroryści w mózgu mojego męża" i opisała drogę, jaką przeszli od pierwszych symptomów, aż do jego samobójczej śmierci.
Demencja z ciałami Lewy'ego jest ogromnym wyzwaniem diagnostycznym i opiekuńczym. Niemal zawsze towarzyszą jej omamy wzrokowe. Mózg widzi ludzi, małe zwierzęta (w tym robaki pełzające po podłodze lub po ścianach) i dzieci, jak żywe. Takie omamy mogą trwać długo. Często są wielkości "mini". Mózg może także czuć zapach, którego nie ma w powietrzu, albo smak czegoś w ustach. Może słyszeć ludzkie głosy, gdy wokół nikogo nie ma. Może widzieć przedmiot jako coś innego. Mózg może wierzyć, że partner go zdradza, że został podstawiony przez dublera (to tzw. zespół Capgrasa), że dawno zmarły partner żyje i chce go zobaczyć. Może wierzyć, że leki lub jedzenie są trucizną. Może uważać, że w domu stale są obcy. Mogą pojawić się objawy w postaci ciągłego chodzenia, pocierania rąk (tak jak wtedy, gdy zimno w dłonie). Przemijające i niewyjaśnione utraty przytomności, wahania ciśnienia, nierówny rytm serca, zaparcia, problemy z oddawaniem moczu, nadmierne pocenie się albo zmniejszona potliwość, suchość oczu i ust.
Do tego liczne upadki. Problemy z przełykaniem, drżenia rąk (ale takie, które nie występują podczas spoczynku, tylko w chwilach, kiedy człowiek ma zamiar coś zrobić). Regularnie pojawiają się nagła sztywność i omdlenia. Bezsenność, koszmary nocne jak żywe. Bardzo duża wrażliwość na nadmiar dźwięków z otoczenia. Stają się nie do zniesienia. Problem z wykonywaniem różnych czynności (np. człowiek chodzi wokół drzwi do łazienki, ale nie może ich otworzyć, choć fizycznie jest to możliwe, ręce ma sprawne).
Ciała Lewy'ego to "terroryści", jak ich słusznie nazwała w swoim liście Susan Williams. Atakują cały mózg i aktywują się nagle, w różnych miejscach. Dlatego ilość różnych objawów i ich zmienność w tej formie demencji jest niebywale intensywna. O ile w chorobie Alzheimera zmiany są powolne i stałe, a w demencji naczyniowej mamy zmienność typu "wiele dni dobrych/wiele dni złych", to w demencji z ciałami Lewy'go zmienność objawów liczymy na godziny i minuty.
Mózg zaatakowany przez ciała Lewy'ego jest nadzwyczaj wrażliwy na niemal wszystkie leki uspokajające, przeciwlękowe i nasenne stosowane w psychiatrii. Jednak, jak mówi największa organizacja wsparcia Lewy Body Dementia Association (LBDA), leki używane w leczeniu łagodzenia objawów występujących w chorobie Alzheimera tutaj przynoszą zaskakująco dobre efekty, zmniejszając ilość halucynacji, obniżając poziom pobudzenia. LBDA opublikowała czarną listę leków, których należy unikać. Nasilają objawy i często są to zmiany nieodwracalne.
WAŻNE! Leki psychiatryczne w tej formie demencji u wiekszości osób mają działanie toksyczne i ich stan się pogarsza. Odpowiednio przygotowane otoczenie (konkretne zmiany w pomieszczeniach w mieszkaniu lub domu), oświetlenie i edukacja rodziny są kluczowe w opiece.
Ta forma demencji ma wiele odmian i dotyczy głównie osób młodszych.
Przy uszkodzeniach mózgu z przodu głowy, widoczne są zmiany w zachowaniu i kontroli emocji. Zaczynamy mówić w sposób dziwny, nieprzyjemny, niegrzeczny, złośliwy, wulgarny. Możemy pić lub jeść bez umiaru, non-stop to samo. Pojawia sią apatia, brak motywacji, brak empatii, organizacja dnia staje się trudna. Czasem uszkodzenia w mózgu prowadzą do odhamowań seksualnych z obcymi, dotykania innych, publicznego załatwiania potrzeb fizjologicznych. W miarę postępu choroby może dochodzić do zachowań kryminalnych, obnażania się i wielu innych.
Przy uszkodzeniach mózgu z lewej strony widoczne są problemy językowe: trudności w mówieniu, opuszczanie słów lub niewłaściwie użycie. "Daj mi to, no to, to to, to .... żeby zmienić smak". To co mówimy może brzmieć jak zdanie, ale nic z tego nie wynika: "Bo wiesz, ja tam pojechałem i oni tam byli, a potem z tym kajakiem i wiesz, a jak tam i ty słuchaj, ona to wzięła i tam ten bak...". Jest rytm zdania, przecinki i intonacja. Mózg ma słowa, ale nie może złożyć ich w jedną sensowną całość. Bywa i tak, że choroba zmienia możliwość samego mówienia, Najpierw jest trudno wypowiedzieć konkretne słowa, a w miarę postępu choroby, mówienie staje się niemożlwe.
Najczęstsze choroby w tej grupie to:
- pierwotna postępująca afazja (ang. Primary Progressive Aphasia) - uszkadza mózg w obszarze mowy i języka
- postępujące porażenie nadjądrowe (ang. Progressive Supranuclear Palsy) - uszkadza mózg w obszarze odpowiedzialnym za chodzenie, utrzymanie równowagi, poruszanie oczami, zachowanie, mowę i przełykanie
- zwyrodnienie korowo-podstawne (aang. Corticobasal Degeneration) - uszkadza komórki nerwowe kontrolujące chodzenie, utrzymanie równowagi, widzenie, mówienie i połykanie
- wariant behawioralny otępienia czołowo-skroniowego (ang. behavioral variant FTD) - uszkadza mózg w części kontrolującej zachowanie
WAŻNE! Uszkodzenia mózgu w tych obszarach mogą występować jednocześnie.
Ta forma demencji związana jest z nadużywaniem alkoholu przez wiele lat. Powoduje liczne nieprawidłowości w pracy mózgu, m.in. problemy z zapamiętywaniem i uczeniem się. Zespół Korsakowa (inaczej zespół Wernickiego-Korsakowa), to najbardziej znana przyczyna demencji spowodowana nadużywaniem alkoholu. Medycyna na razie nie wie, czy przyczyną problemów jest samo nadużywanie alkoholu, czy wywołany tym brak witaminy B1.
Jakie mogą być objawy? Najczęściej to:
- duże trudności z nauczeniem się nowych rzeczy
- zmiany osobowości
- „pamięć ucieka”
- duże problemy z logicznym myśleniem, planowaniem spraw, nawet codziennych, oceną danej sytuacji i relacjami z innymi ludźmi
- problemy z utrzymaniem równowagi
- „nie chcę się zająć jakimiś sprawami”, z którymi kiedyś nie było problemów.
Tutaj zwykle nie będzie problemów z tym, czego nauczyło się kiedyś, raczej nie będzie problemów językowych i nie muszą wystąpić problemy z posługiwaniem się przedmiotami.
Kto choruje na demencję wywołaną chorobą alkoholową?
W równym stopniu mężczyźni i kobiety. Każdy, kto pije duże ilości alkoholu na przestrzeni lat może mieć demencję z tego powodu. Statystyki mówią o liczbie ponad 6 drinków dziennie u mężczyzn i 4 u kobiet, ale to nie oznacza, że wszyscy zachorują. Odstawienie alkoholu lub zminimalizowanie ilości u niektórych osób powoduje cofnięcie zmian chorobowych w mózgu.
Czy tę formę demencji można wyleczyć?
Tak, jest to możliwe, jeśli we wczesnej fazie choroby alkohol zostanie odstawiony, wprowadzona prawidłowa dieta i uzupełniony brak witaminy B1. Witamina B1 jest ważna w ograniczeniu toksycznego wpływu alkoholu na nasz mózg.
WAŻNE! Choroba alkoholowa zwiększa ryzyko wystąpienia choroby Alzheimera.
U osób z zespołem Downa ryzyko wystąpienia choroby Alzheimera jest bardzo wysokie, ale nie wszyscy chorują. Ocenia się, że w wieku 50 lat choruje 30%, a w wieku 60 lat – połowa wszystkich chorych z zespołem Downa. Medycyna nie wie, dlaczego jedni chorują na chorobę Alzheimera a inni nie. Większość osób z zespołem Downa nie zgłasza problemów samodzielnie, więc edukacja opiekunów jest kluczowa, żeby zaobserwować pierwsze objawy. U osób z zespołem Downa, problemy z pamięcią – czyli typowe dla choroby Alzheimera – nie muszą być pierwsze. Mogą być to natomiast zmiany w ogólnym funkcjonowaniu, zmiany osobowości i w zachowaniu.
Jakie mogą być wczesne objawy?
- spadek zainteresowania kontaktami społecznymi i rozmową,
- spadek zaangażowania w codzienne czynności,
- problemy z koncentracją,
- smutek, lęk, pobudzenie,
- poirytowanie, brak współpracy lub agresja,
- niepokój lub zaburzenia snu,
- napady padaczkowe, których kiedyś nie było,
- zmiany w koordynacji i sposobie chodzenia,
- zwiększona krzykliwość i ekscytacja.
Jak się rozpoznaje demencję u osób z zespołem Downa?
Większość osób dorosłych z zespołem Downa nie rozpoznaje u siebie zachodzących zmian. Ważne jest obserwowanie zmian w codziennym funkcjonowaniu. Obniżony nastrój podczas codziennych aktywności, utrata zainteresowania kontaktami/interakcjami społecznymi, zmiany w osobowości oraz zachowaniu często są wczesną oznaką spadku umiejętności poznawczych i wykonawczych.
Należy wykluczyć inne przyczyny mogące powodować zmiany. W tym inne schorzenia często współwystępujące z syndromem Downa, takie jak problemy z tarczycą, depresja, przewlekłe infekcje ucha i zatok, pogorszenie wzroku oraz bezdech senny.
Właściwe rozpoznanie demencji może trwać długo i bywa trudne.
Wczesna i prawidłowa diagnoza jest kluczowa w przygotowaniu do opieki:
- pełna informacja o chorobie, jej przebiegu, leczeniu i możliwych powikłaniach pozwala uniknąć błędów i świadomie przygotować się na trudne sytuacje
- pomaga podjąć wczesne kroki do zabezpieczenia finansowego w rodzinie
- pozwala na maksymalne zaangażowanie człowieka, który choruje, w podejmowanie ważnych decyzji życiowych i zdrowotnych
- daje czas na wprowadzenie niezbędnych zmian w otoczeniu
- to dostęp do różnych form wsparcia i możliwość skorzystania ze specjalistycznych usług
Leczenie
Obecnie uważa się, że leki używane w leczeniu choroby Alzheimera mogą być dużo bardziej efektywne, jeżeli leczenie rozpoczęte jest na wczesnym etapie choroby.
Mogą pomóc w dłuższym utrzymaniu samodzielności i dobrej jakości życia oraz ustabilizować zmiany u niektórych osób; należy jednak pamiętać, że leki mogą działać różnie u różnych osób. Leki nie cofają na stałe zmian, które już wystąpiły.
Wczesna diagnoza to szansa na lepsze życie z chorobą.
Inne schorzenia współistniejące
Chorobom, które przebiegają z demencją, bardzo często towarzyszy depresja.
Jej leczenie ma znaczący wpływ m.in. na zmniejszenie pobudzenia i niepokoju.
Wczesne rozpoznanie to także odpowiednie leczenie innych chorób towarzyszących: takich jak cukrzyca, choroby serca lub nadciśnienie.
O demencji o młodym początku (Young Onset Dementia) mówi się, gdy objawy pojawiają się przed 65 rokiem życia, czyli nawet w wieku 30, 40 lub 50 lat.
To czas, gdy osoby, które chorują są jeszcze:
- aktywne zawodowo
- finansowo odpowiedzialne za rodzinę
- sprawne fizycznie
- wychowują dorastające dzieci lub opiekują się chorującymi rodzicami
Objawy demencji w młodszym wieku mogą być trudniejsze do zaakceptowania i niełatwe w zarządzaniu.
Wczesna diagnoza ma ogromne znaczenie w planowaniu opieki i jakości życia wszystkich, których dotyczy.
Jeśli chorujesz na demencję o młodym początku, kliknij tutaj.
Wśród osób w średnim wieku częściej występują rzadsze formy demencji, np.:
- zespół Korsakowa (związany z chorobą alkoholową)
- demencja czołowo-skroniowa
- demencja w przebiegu choroby Huntingtona: choroba genetyczna, powodująca problemy ruchowe i problemy z koordynacją. W miarę rozwoju choroby, powoduje także zaburzenia poznawcze. Objawy pojawiają się w wieku 30-50 lat a demencja może wystąpić na każdym etapie choroby.
- zanik korowy tylny (Posterior Cortical Atrophy): pierwsze objawy dotyczą zaburzeń wzrokowych, mózg ma problem z rozpoznaniem obrazu dostarczanego przez oczy. Ci którzy chorują, mogą mieć trudności z czytaniem, rozpoznawaniem twarzy, obiektów i otoczenia. Nie mogą jednocześnie spostrzec kilku obiektów jednocześnie i sięgnąć po przedmioty przed nimi.
- CADASIL: genetycznie uwarunkowana choroba małych naczyń mózgowych, przebiegająca z wieloma małymi udarami mózgu. Wiele osób doświadcza migreny z zaburzeniami mowy i widzenia, które ustępują po pewnym czasie. Może też wystąpić niedowład kończyn po jednej stronie ciała. Zaburzenia poznawcze pojawiają się w miarę rozwoju choroby, często gdy dana osoba jest w wieku 50-60 lat, ale te powszechniejsze, jak choroba Alzheimera, różne odmiany demencji naczyniowej, demencja z ciałami Lewy’ego i demencja czołowo-skroniowa również są możliwe.
- choroba Alzheimera: w większości przypadków choroba była już wcześniej w rodzinie. Prawdopodobnie wcześniej chorowali już rodzice lub dziadkowie, również jako młodzi ludzie. Są też osoby, które chorują na tę samą postać choroby, co osoby w podeszłym wieku, ale jest ich mało. Eksperci na razie nie wiedzą, dlaczego tak się dzieje.
W tej chwili medycyna nie ma leku, skutecznie hamującego zmiany chorobowe, które towarzyszą różnym formom demencji.

Substancje lecznicze, które są wykorzystywane w łagodzeniu objawów to:
- rywastygmina
- donepezil
- memantyna
Występują pod różnymi nazwami handlowymi. Jak działają?
- 1/3 osób - zauważa wyraźną poprawę przez pewien czas, ich jakość życia jest lepsza
- 1/3 osób - nie ma żadnych efektów, ani negatywnych ani pozytywnych
- 1/3 osób - funkcjonuje gorzej niż przed przyjęciem leków
Nie ma jednoznacznej odpowiedzi, dlaczego tak się dzieje. Prawdopodobnie ma na to wpływ forma demencji, inne przewlekłe choroby towarzyszące, bieżące infekcje i wcześniej przebyte schorzenia.
Nie bez znaczenia jest dieta i tryb życia.
Dziedziną medycyny, która zajmuje się leczeniem objawów różnych form demencji jest NEUROLOGIA.
U osób w podeszłym wieku to lekarz neurolog i lekarz geriatra wspólnie prowadzą leczenie. Na tym etapie życia wielolekowość stanowi poważne wyzwanie i może sprzyjać nasileniu objawów, więc specjalistyczna ocena lekarza geriatry przy jednoczesnym nadzorze lekarza neurologa mają ogromny wpływ na jakość życia z demencją.
W młodszym wieku, wiodącym specjalistą jest neurolog. Może potrzebować wsparcia innych specjalności medycznych.
WAŻNE: O leczeniu w demencji zawsze decyduje lekarz neurolog.
Demencja, czyli zespół różnych objawów pojawiających się w chorującym mózgu, to poważna sprawa.
Przynosi wiele zmian. Jeżeli nie jesteśmy przygotowani lub nie mamy dostępu do wiedzy, zmieni wszystko w sposób niekontrolowany.
Tak nie musi być. Do życia z demencją można się przygotować. Diagnoza staje się częścią codzienności i można z nią dobrze żyć.
Demencja zmienia nas, jeżeli chorujemy i tych, którzy stają się naszymi partnerami. W nowej edukacji o demencji mówi się "partner w opiece" zamiast "opiekun". I słusznie, bo do wsparcia trzeba dwojga.
Istnieje kilka modeli opisujących zmiany. Jesteśmy zdania, że chociaż człowiek w demencji się zmieni i jest to nieuniknione, to nie traci wszystkiego. Jeżeli wiesz, czego się spodziewać, to zupełnie zmienia opiekę.
Zobacz tutaj.